Sarin KC, Yin May Tun,
Thanakorn Jalearnkittiwut, Wissawa Malakan, Wilasinee Samniang*
โครงการประเมินเทคโนโลยีและนโยบายด้านสุขภาพ (HITAP)
“การเปลี่ยนแปลงสภาพภูมิอากาศเป็นภัยคุกคามที่ยิ่งใหญ่ที่สุดของมนุษยชาติในรอบหลายพันปี”
– เซอร์ เดวิด แอตเทนบะระ นักธรรมชาติวิทยา
แม้การปล่อยก๊าซเรือนกระจกจะมีส่วนในการสร้างผลกระทบต่อสุขภาพ แต่สถานบริการสาธารณสุขและสถานพยาบาลซึ่งจัดเป็นหน่วยงานหลักในการดูแลสุขภาพของประชาชน ก็ยังเป็นหน่วยงานหรือองค์กรที่สร้างก๊าซเรือนกระจกเช่นเดียวกับหน่วยงานอื่น ตามข้อมูลขององค์การอนามัยโลก ที่ระบุว่าสถานการณ์การปล่อยก๊าซเรือนกระจกจากการบริการสาธารณสุขคิดเป็น ร้อยละ 3 – 8 ของการปล่อยก๊าซเรือนกระจกรวมทั้งโลก ขณะเดียวกันการศึกษาของ Healthcare Without Harm (2019) พบว่าการให้บริการทางการแพทย์ส่งผลให้เกิดการปล่อยก๊าซเรือนกระจกประมาณ ร้อยละ 4.4 ของการปล่อยก๊าซเรือนกระจกรวมของโลก (2,000,000 GgCO2-eq ต่อปี) ซึ่งเทียบเท่ากับการปล่อยก๊าซเรือนกระจกต่อปีของโรงไฟฟ้าถ่านหินจํานวน 514 แห่ง
SDG Insights ฉบับนี้ ชวนสำรวจสถานการณ์การปล่อยก๊าซเรือนกระจกของสถานพยาบาลในประเทศไทยในปัจจุบัน และพิจารณาผลกระทบที่ได้รับสุขภาพ เศรษฐกิจ สังคม และสิ่งแวดล้อมที่เกิดขึ้น พร้อมหาแนวทางการลดการปล่อยก๊าซเรือนกระจกในสถานพยาบาลของประเทศไทยว่าเป็นอย่างไรในปัจจุบัน
01 – บทนำ
ก๊าซคาร์บอนไดออกไซด์ (Carbon dioxide หรือ CO2) เป็นหนึ่งในต้นตอสำคัญของก๊าซเรือนกระจก (Greenhouse Gases) เนื่องจากมีคุณสมบัติในการดูดซับคลื่นรังสีความร้อนและเป็นส่วนหนึ่งของการทำให้เกิดปรากฏการณ์ก๊าซเรือนกระจก [1-3] หากปริมาณก๊าซคาร์บอนไดออกไซด์เพิ่มมากขึ้นจนผิดปกติ จะส่งผลให้อุณหภูมิทั่วโลกสูงขึ้น อย่างไรก็ดี คาดว่าภายในระยะเวลาอีก 30 ปีข้างหน้ามนุษย์จะสร้างก๊าซเรือนกระจกเพิ่มขึ้นประมาณ 49% ซึ่งส่วนใหญ่เกิดจากก๊าซคาร์บอนไดออกไซด์ [4] ด้วยเหตุนี้อาจส่งผลให้สภาพแวดล้อมเสื่อมโทรม รวมถึงส่งผลเสียต่อการดำรงชีวิตประจำวันและสุขภาวะของมนุษย์ ทั้งนี้มีการประมาณต้นทุนที่สังคมต้องแบกรับจากผลกระทบที่เกิดจากการเปลี่ยนแปลงสภาพภูมิอากาศอันเนื่องมาจากการปล่อยก๊าซเรือนกระจก โดยที่การปล่อยคาร์บอนไดออกไซด์เพิ่มขึ้นจะทำให้เกิดต้นทุนทางสังคมที่ต้องแบกรับ (Social cost of carbon: SC-CO2) สำหรับความเสียหายที่จะเกิดขึ้นในอนาคตอยู่ที่ประมาณ $185 ต่อตันคาร์บอนไดออกไซด์ (ประมาณ 6,475 บาทต่อตัน) [6] แสดงให้เห็นว่าผลกระทบจากก๊าซเรือนกระจก โดยเฉพาะที่เกิดจากกิจกรรมของมนุษย์ เป็นเรื่องที่ไม่อาจมองข้ามได้ เพราะสร้างผลกระทบทั้งด้านเศรษฐกิจ สุขภาพ และความอยู่รอดของโลกใบนี้ ด้วยเหตุนี้ จึงต้องมีการดำเนินการอย่างเร่งด่วนเพื่อต่อสู้กับการเปลี่ยนแปลงสภาพภูมิอากาศที่เกิดขึ้น [7]
อย่างไรก็ดี ปัจจุบันมีการค้นพบหลักฐานเป็นจำนวนมากว่าภาคส่วนสุขภาพ หรือสถานบริการทางการแพทย์ทั่วโลก (health sector) เป็นหนึ่งในภาคส่วนสำคัญในการปล่อยก๊าซเรือนกระจก [8] ตามรายงานขององค์กรการดูแลสุขภาพที่ปราศจากผลอันตราย (Health Care Without Harm : HCWH) ระบุว่าหากเปรียบสถานบริการสาธารณสุขเป็นประเทศ ภาคส่วนนี้ถือว่าเป็นประเทศที่มีการปล่อยก๊าซเรือนกระจกมากที่สุดเป็นอันดับ 5 [9] ข้อเท็จจริงนี้เป็นสิ่งบ่งชี้ว่าสถานบริการสาธารณสุขเป็นหนึ่งในสาเหตุที่สร้างผลกระทบต่อการเปลี่ยนแปลงสภาพภูมิอากาศ ดังนั้นในการประชุมรัฐภาคีกรอบอนุสัญญาสหประชาชาติว่าด้วยการเปลี่ยนแปลงสภาพภูมิอากาศ สมัยที่ 26 (COP26) ประเทศที่ร่วมประชุม 80 ประเทศทั่วโลก รวมถึงประเทศไทย ได้ให้คำมั่นสัญญาในการดำเนินงาน เพื่อรับประกันว่าระบบสุขภาพของประเทศภาคีจะมีความยืดหยุ่นสามารถปรับตัวต่อการเปลี่ยนแปลงสภาพภูมิอากาศและลดคาร์บอน [10] ซึ่งมติดังกล่าวได้รับการรับรองอย่างเป็นทางการโดยประเทศสมาชิกขององค์การอนามัยโลก (WHO) การประชุมสมัชชาอนามัยโลก สมัยที่ 77 (The 77th World Health Assembly: WHA77) กำหนดให้การเปลี่ยนแปลงสภาพภูมิอากาศเป็น 1 ใน 6 วัตถุประสงค์เชิงกลยุทธ์หลักในแผนการดำเนินงานขององค์การอนามัยโลกฉบับที่ 14 ปี 2568 – 2571 (14th General Programme of Work :GPW14) [12] เพื่อให้สอดคล้องกับแผนการดำเนินงานระหว่างประเทศ สำหรับประเทศไทยนั้นได้จัดทำแผนการปรับตัวต่อการเปลี่ยนแปลงสภาพภูมิอากาศแห่งชาติ (Thailand’s National Adaptation Plan : NAP) ระยะที่ 1 ปี 2564 – 2573 โดยมีเป้าหมายที่จะบรรลุความเป็นกลางทางคาร์บอน (carbon neutrality) ภายในปี 2593 และการปล่อยก๊าซเรือนกระจกสุทธิเป็นศูนย์ (Net Zero) ภายในปี 2608
อย่างไรก็ดี แม้มีการประชุมระดับสูงหรือแผนงานดังกล่าว แต่การดำเนินการต่อสู้กับการเปลี่ยนแปลงสภาพภูมิอากาศของประเทศไทยในปัจจุบันถูกจัดอยู่ในระดับ ‘ไม่เพียงพออย่างร้ายแรง’ (critically insufficient) กล่าวคือการดำเนินการยังไม่เพียงพอต่อการชะลอการเพิ่มขึ้นของอุณหภูมิโลก เฉลี่ยไม่เกิน 1.5 องศาเซลเซียส [14] เนื่องจากปัจจุบันคาดว่าอุณหภูมิเฉลี่ยของโลกเพิ่มขึ้นถึง 4 องศา แสดงให้เห็นถึงความสำคัญอย่างเร่งด่วนสำหรับประเทศไทยเพื่อเร่งดำเนินการตามแผนงานที่วางไว้ เช่น การเปลี่ยนผ่านพลังงานจากพลังงานถ่านหินและเชื้อเพลิงฟอสซิลเป็นพลังงานหมุนเวียนในภาคพลังงาน นอกจากนี้ ภาคส่วนสุขภาพหรือสถานบริการสาธารณสุข ถือเป็นภาคส่วนสำคัญในการเร่งความพยายามบรรเทาผลกระทบที่เกิดขึ้น เช่น การติดตั้งระบบผลิตไฟฟ้าพลังงานแสงอาทิตย์ ภายใต้แผนเชิงนโยบาย Smart Energy and Climate Action (SECA)
02 – เส้นทางสู่การเป็น ‘สถานบริการสาธารณสุข’ ที่ยั่งยืนต่อสิ่งแวดล้อม
การทำความเข้าใจถึงขนาดและขอบเขตของปัญหาเป็นขั้นตอนพื้นฐานที่สำคัญก่อนที่จะเริ่มประเมินหรือแก้ไขปัญหานั้น ๆ ในการบรรเทาผลกระทบจากการปล่อยก๊าซเรือนกระจกจำเป็นต้องเริ่มจากการคำนวณปริมาณการปล่อยก๊าซเรือนกระจกจากกรณีฐาน (Baseline Emission) ของสถานบริการสาธารณสุขทั้งในภาครัฐและเอกชน รวมถึงอุตสาหกรรมที่ผลิตและจำหน่ายเทคโนโลยีด้านสุขภาพ ดังนั้น บทความนี้ จึงมุ่งเน้นไปที่แนวทางที่เป็นไปได้สำหรับเส้นทางที่จะนำสถานบริการสาธารณสุขไปสู่ความยั่งยืนต่อสิ่งแวดล้อม พร้อมทั้งสามารถปรับตัวต่อให้สอดรับกับการเปลี่ยนแปลงสภาพภูมิอากาศในประเทศไทย ดังแสดงภาพที่ 1
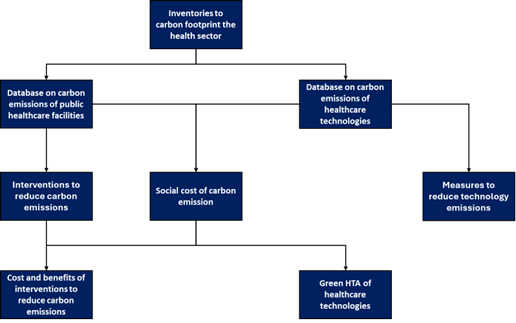
รูปที่ 1 กรอบแนวคิดสำหรับการสร้างสถานบริการสาธารณสุขที่พร้อมรับมือ และปรับตัวต่อการปล่อยคาร์บอนและมีความยั่งยืนต่อสิ่งแวดล้อม
03 – การปล่อยก๊าซเรือนกระจกสุทธิของระบบสุขภาพในประเทศไทย
The Greenhouse Gas Protocol หรือ GHG Protocol เป็นมาตรฐานการจัดทำบัญชีก๊าซเรือนกระจกสำหรับภาครัฐและเอกชน ซึ่งพัฒนาโดย World Resource Institute (WRI) ร่วมกับ World Business Council for Sustainable Development (WBCSD) โดยแบ่งการปล่อยก๊าซเรือนกระจกจากการดำเนินงาน โดยทางตรงและทางอ้อมเป็น 3 ขอบเขต (Scope) ได้แก่
- Scope 1 การปล่อยก๊าซเรือนกระจกโดยตรง (Direct Emissions) จากกิจกรรมทั้งหมดขององค์กรหรือภายใต้การควบคุมขององค์กร เช่น การเผาไหม้เชื้อเพลิง
- Scope 2 การปล่อยก๊าซเรือนกระจกทางอ้อม (Indirect Emissions) จากพลังงานที่ซื้อมาใช้ภายในองค์กร เช่น การใช้ไฟฟ้า ไอน้ำ หรือความร้อน
- Scope 3 การปล่อยก๊าซเรือนกระจกทางอ้อมอื่นๆ (Indirect Value Chain Emissions) ที่เกิดขึ้นจากกิจกรรมต่างๆ ขององค์กร แต่ไม่อยู่ภายใต้การควบคุมโดยตรง เช่น การกำจัดขยะ การขนส่งวัตถุดิบ หรือการใช้ผลิตภัณฑ์[15]
มีการคาดการณ์ว่าระบบสุขภาพทั่วโลกมีส่วนในการปล่อยก๊าซเรือนกระจกราว 4-5% ของปริมาณการปล่อยทั้งหมด [8] โดยประมาณ 15% และ 50% ของการปล่อยก๊าซเรือนกระจกนั้นมาจาก Scope 1 และ 2 ตามลำดับ ส่วน Scope 3 ซึ่งรวมถึงการปล่อยทางอ้อมต่างๆ คิดเป็นสัดส่วนที่ใหญ่ที่สุดประมาณ 50-70% [8]
จากผลการศึกษาการประเมินการปล่อยก๊าซเรือนกระจกของสถานพยาบาลในประเทศไทย 10 แห่ง แบ่งออกเป็น 3 ระดับ ได้แก่ สถานพยาบาลระดับปฐมภูมิ 4 แห่ง ระดับทุติยภูมิ 4 แห่ง และระดับตติยภูมิ 2 แห่ง [16] ผลการศึกษาในช่วงปี พ.ศ. 2562 – 2564 พบว่า สถานพยาบาลระดับตติยภูมิมีการปล่อยก๊าซเรือนกระจกสูงที่สุด โดยมีค่าเฉลี่ยอยู่ที่ 288,497 (219,696 – 357,299) ตันคาร์บอนไดออกไซด์เทียบเท่า (tCO2e) รองลงมาคือ สถานพยาบาลระดับทุติยภูมิมีการปล่อยก๊าซเรือนกระจกเฉลี่ยอยู่ที่ 2,208 (742 – 4,055) ตันคาร์บอนไดออกไซด์เทียบเท่า (tCO2e) ในขณะที่สถานพยาบาลระดับปฐมภูมิมีการปล่อยก๊าซเรือนกระจกต่ำที่สุดเฉลี่ยอยู่ที่ 37 (27 – 53) ตันคาร์บอนไดออกไซด์เทียบเท่า (tCO2e)
เมื่อพิจารณาความเข้มข้นของก๊าซเรือนกระจก (carbon intensity) ต่อผู้ใช้บริการในปี พ.ศ. 2564 โดยรวมทั้งผู้ป่วยใน (IPD) และผู้ป่วยนอก (OPD) พบว่า สถานพยาบาลระดับตติยภูมิมีค่าความเข้มข้นก๊าซเรือนกระจกเฉลี่ยสูงที่สุดเท่ากับ 0.20 ตันคาร์บอนไดออกไซด์เทียบเท่าต่อผู้ใช้บริการ ซึ่งสูงกว่าสถานพยาบาลระดับทุติยภูมิและสถานพยาบาลระดับปฐมภูมิ 10 เท่าและ 30 เท่า ตามลำดับ ทั้งนี้ข้อมูลดังกล่าวสอดคล้องกับผลการวิจัยจากสหราชอาณาจักรที่พบว่า การปล่อยก๊าซเรือนกระจกทางอ้อมอื่น ๆ หรือ Scope 3 มีส่วนสำคัญที่สุดในปล่อยก๊าซเรือนกระจก โดยสถานพยาบาลระดับปฐมภูมิ ทุติยภูมิ และตติยภูมิ ปล่อยก๊าซจาก Scope 3 ในสัดส่วน 60% 85% และ 97% ตามลำดับ ซึ่งกิจกรรมหลักที่ก่อให้เกิดการปล่อยก๊าซเรือนกระจกมากที่สุด คือ การเดินทางของผู้ป่วยไปสถานพยาบาล รองลงมาคือการใช้ไฟฟ้า
ข้อมูลเหล่านี้ถือเป็นก้าวแรกในการสร้างฐานข้อมูลการปล่อยก๊าซเรือนกระจกของสถานพยาบาล อย่างไรก็ตาม ข้อมูลจากสถานพยาบาลเพียง 10 แห่ง ยังไม่เพียงพอสำหรับการประเมินในภาพรวม ดังนั้น การดำเนินงานภายใต้นโยบาย Smart Energy and Climate Action (SECA) ของกองบริหารการสาธารณสุข กระทรวงสาธารณสุข และโครงการประเมินเทคโนโลยีและนโยบายด้านสุขภาพ (Health Intervention and Technology Assessment Program : HITAP) จึงได้พัฒนาฐานข้อมูลสำหรับสถานพยาบาลของรัฐภายใต้กระทรวงสาธารณสุขทั้งประเทศเพื่อบันทึกและรายงานการปล่อยก๊าซเรือนกระจกประจำปี เพื่อพัฒนาฐานข้อมูลให้สามารถนำไปใช้ได้อย่างมีประสิทธิภาพและถูกต้อง โดยการบันทึกและรายงานนี้ยังไม่ครอบคลุมถึงข้อมูลการปล่อยก๊าซเรือนกระจกจากสถานพยาบาลเอกชน ดังนั้น ผู้กำหนดนโยบายควรสนับสนุนให้สถานพยาบาลเอกชนจัดทำเอกสารรายงานการปล่อยก๊าซเรือนกระจกไม่ว่าจะเป็นโดยการสมัครใจหรือโดยการออกนโยบายที่เหมาะสม เพื่อสร้างฐานข้อมูลและสะท้อนถึงระดับการปล่อยก๊าซเรือนกระจกปีฐานของสถานพยาบาลแต่ละแห่ง เพื่อใช้ในการวางแผนลดการปล่อยก๊าซเรือนกระจกได้อย่างมีประสิทธิภาพ
จากการทบทวนวรรณกรรมพบว่า การขนส่งมีส่วนในการปล่อยก๊าซเรือนกระจกจากสถานพยาบาลประมาณ 71% ทั่วโลก[9] ขณะที่ประเทศไทย พบว่าการเดินทางของผู้ป่วยไปยังโรงพยาบาลเป็นกิจกรรมหลักที่ก่อให้เกิดการปล่อยก๊าซเรือนกระจก [16] จากข้อมูลที่มีความจำเพาะในบริบทของประเทศไทยนี้ จึงทำให้เกิดการศึกษาศักยภาพของการให้บริการการแพทย์ทางไกล (telemedicine) เพื่อการพัฒนาการให้บริการและนำไปสู่การลดการปล่อยก๊าซเรือนกระจกของผู้ป่วยที่เดินทางมายังโรงพยาบาลในขณะที่ยังรักษาคุณภาพการดูแลให้บริการสุขภาพไว้ การแพทย์ทางไกลจึงถือเป็นหนึ่งในมาตรการสำคัญที่สามารถช่วยลดผลกระทบต่อสิ่งแวดล้อมและการเปลี่ยนแปลงสภาพภูมิอากาศ จากการทบทวนวรรณกรรมจำนวน 14 เรื่อง พบว่าการแพทย์ทางไกลช่วยลดการปล่อยก๊าซคาร์บอนไดออกไซด์ของผู้ป่วยที่เดินทางมายังโรงพยาบาลได้ 0.7 – 372 กิโลกรัมคาร์บอนไดออกไซด์เทียบเท่า (kg CO2eq) ต่อการให้การปรึกษา 1 ครั้ง [17]
การดำเนินการดังกล่าว ได้ใช้เทคโนโลยีสารสนเทศและการสื่อสาร (ICT) ในการให้บริการการดูแลเสมือนจริง ทั้งด้านการวินิจฉัย การรักษา การจัดการ และการป้องกันโรค การโต้ตอบของผู้ใช้รวมถึงการสื่อสารระหว่างแพทย์กับผู้ป่วย และการสื่อสารระหว่างแพทย์กับแพทย์ ซึ่งสามารถให้บริการได้แบบเรียลไทม์หรือตามเวลาที่นัดหมาย [18] ที่สำคัญที่สุด การบริการการแพทย์ทางไกล ได้ออกแบบมาเพื่อช่วยให้การบริการสุขภาพเกิดขึ้นได้ โดยผู้ป่วยไม่ต้องเดินทางไปสถานพยาบาล เป็นอีกหนึ่งหนทางที่ช่วยให้ลดการปล่อยก๊าซเรือนกระจกของระบบสุขภาพ [19] โดยมีหลักฐานบ่งชี้ว่าการแพทย์ทางไกลยังเป็นวิธีที่สามารถช่วยประหยัดค่าใช้จ่ายได้สำหรับภูมิภาคเอเชีย [20] จะเห็นได้ว่าการบริการการแพทย์ทางไกลที่มีประสิทธิภาพจะช่วยในการลดการปล่อยก๊าซเรือนกระจก และยังก่อให้เกิดผลประโยชน์ร่วมอื่น ๆ ทั้งการเพิ่มคุณภาพของผลลัพธ์ทางสุขภาพ การลดค่าใช้จ่าย และการลดการพึ่งพาพลังงานฟอสซิลซึ่งเป็นหนึ่งในเป้าหมายสำคัญของประเทศไทยอีกด้วย
04 – เมื่อเทคโนโลยีด้านสุขภาพเป็นส่วนหนึ่งของการปล่อยก๊าซเรือนกระจก สิ่งนี้จะส่งผลกระทบอย่างไรบ้าง
ผลกระทบด้านสิ่งแวดล้อมที่เกิดขึ้นจากภาคส่วนการให้บริการสุขภาพไม่ได้มีเพียงการปล่อยก๊าซเรือนกระจกจากสถานพยาบาลเท่านั้น แต่ในภาคอุตสาหกรรมยาเองนั้นก็ได้มีการปล่อยก๊าซคาร์บอนไดออกไซด์และมลพิษอื่น ๆ ตลอดวงจรชีวิตของผลิตภัณฑ์ทางการแพทย์ รวมไปถึงการนำเทคโนโลยีทางการแพทย์ไปใช้ในการให้บริการสุขภาพ เช่นเดียวกันกับในส่วนของการผลิตสารเคมีหรือที่เรียกว่า‘สารออกฤทธิ์ทางเภสัชกรรม’ (Active Pharmaceutical Ingredients :API) กระบวนการผลิตยา กระบวนการจัดการการผลิตและการบรรจุ และการกำจัด [21-23] จากการทบทวนวรรณกรรมอย่างเป็นระบบ (systematic review) พบว่าสารออกฤทธิ์ทางเภสัชกรรม อุปกรณ์และวัสดุสิ้นเปลืองที่ใช้แล้วทิ้ง เป็นปัจจัยหลักในการปล่อยก๊าซเรือนกระจก โดยในส่วนของสหราชอาณาจักรนั้น การผลิต การขนส่ง และการใช้ยามีสัดส่วนประมาณ 25% ของการปล่อยก๊าซเรือนกระจกทั้งหมดจากระบบสุขภาพ [24]
ดังนั้น การมีมาตรการบรรเทาที่มุ่งเป้าไปที่อุตสาหกรรมการผลิต เช่น สารออกฤทธิ์ทางเภสัชกรรม เทคโนโลยีการแพทย์ วัคซีน และอื่น ๆ โดยเฉพาะระหว่างกระบวนการพัฒนาผลิตภัณฑ์เป็นโอกาสที่จะช่วยลดการปล่อยก๊าซเรือนกระจกได้ แต่สำหรับประเทศไทยนั้นยังขาดฐานข้อมูลการปล่อยก๊าซเรือนกระจกของภาคส่วนการผลิตนี้ นำมาซึ่งความท้าทายในการที่จะพัฒนาฐานข้อมูลดังกล่าว [26] โดยหลักฐานเกี่ยวกับการปล่อยก๊าซเรือนกระจกจากเทคโนโลยีด้านสุขภาพมีความสำคัญอย่างยิ่ง โดยเฉพาะในแง่ของเทคโนโลยีที่ได้รับการบรรจุเข้าสู่ชุดสิทธิประโยชน์ที่สามารถเบิกค่าใช้จ่ายชดเชยได้จากภาครัฐ ภายใต้นโยบายหลักประกันสุขภาพถ้วนหน้า (Universal health coverage: UHC) เนื่องจากการเพิ่มหัวข้อประเด็นการพิจารณาผลกระทบต่อสิ่งแวดล้อมของเทคโนโลยีด้านสุขภาพควบคู่ไปกับการพิจารณาต้นทุนทางเศรษฐศาสตร์และประโยชน์ต่อสุขภาพจะช่วยให้ผู้กำหนดนโยบายสามารถตัดสินใจเลือกใช้เทคโนโลยีทางการแพทย์ต่าง ๆ เช่น ยา วัคซีน ได้อย่างถูกต้องและเหมาะสม โดยที่ผ่านมานักวิจัยใช้วิธีการประเมินเทคโนโลยีทางสุขภาพ (Health Technology Assessment : HTA) เพื่อประเมินความคุ้มค่าของเทคโนโลยีด้านสุขภาพต่าง ๆ [27] โดยทำการการประเมินความคุ้มค่าทางเศรษฐศาสตร์ ที่เป็นการประเมินและเปรียบเทียบต้นทุนทางเศรษฐศาสตร์และผลลัพธ์ด้านสุขภาพของเทคโนโลยีด้านสุขภาพต่าง ๆ และทำการวิเคราะห์ผลกระทบด้านงบประมาณเพื่อพิจารณาความเป็นไปได้ในการบรรจุเทคโนโลยีด้านสุขภาพเข้าสู่ชุดสิทธิประโยชน์ [28]
อย่างไรก็ดี ในบริบทของประเทศไทยในปัจจุบัน ผู้กำหนดนโยบายกำหนดเกณฑ์การพิจารณาเทคโนโลยีทางการแพทย์ ผ่านหลักเกณฑ์ 6 ประการ ได้แก่ 1) จำนวนผู้ได้รับผลกระทบจากโรคหรือปัญหาสุขภาพ 2) ความรุนแรงของโรคหรือปัญหาสุขภาพ 3) ประสิทธิผลของเทคโนโลยีด้านสุขภาพ 4) ความแตกต่างในทางปฏิบัติ 5) ผลกระทบทางเศรษฐกิจของครัวเรือน และ 6) ความเป็นธรรมและประเด็นทางสังคมและจริยธรรม เพื่อใช้เป็นข้อมูลสำหรับจัดลำดับความสำคัญของเทคโนโลยีสุขภาพในการประเมินของ HTA
จะเห็นได้ว่าการพิจารณาผลกระทบต่อสิ่งแวดล้อมของเทคโนโลยีด้านสุขภาพนั้นไม่ได้อยู่ในเกณฑ์การพิจารณาของผู้กำหนดนโยบาย ดังนั้นการก้าวข้ามความท้าทายนี้ หน่วยงานการประเมินเทคโนโลยีและนโยบายด้านสุขภาพ จึงนำเสนอแนวคิดการประเมินเทคโนโลยีด้านสุขภาพที่เป็นมิตรต่อสิ่งแวดล้อม หรือ ‘Green HTA’ ซึ่งเป็นแนวคิดใหม่สำหรับการพิจารณาผลกระทบด้านสิ่งแวดล้อมประกอบกับการใช้เทคโนโลยีทางการแพทย์ในระบบสุขภาพอย่างถี่ถ้วน [21, 29-37] นอกจากนี้ นิยาม “ความคุ้มค่า” ในรูปแบบใหม่โดย Green HTA ได้ขยายแนวคิดนี้ออกไป โดยเสนอว่า การพิจารณาเทคโนโลยีด้านสุขภาพไม่ควรมุ่งเน้นเพียงแค่ประสิทธิภาพสูงสุดเท่านั้น แต่ควรคำนึงถึงผลกระทบที่สามารถสร้างความเสียหายต่อสิ่งแวดล้อมควบคู่กันด้วย อย่างไรก็ดีแนวคิดนี้ค่อนข้างใหม่และยังไม่มีการศึกษาด้านการประเมินเทคโนโลยีด้านสุขภาพที่เป็นมิตรต่อสิ่งแวดล้อมอย่างจริงจังในปัจจุบัน เพื่อรองรับแนวคิดนี้ Health Technology Assessment International (HTAi) จึงได้จัดตั้งคณะทำงานด้านความยั่งยืนด้านสิ่งแวดล้อมในกระบวนการประเมินเทคโนโลยีด้านสุขภาพ (ESHTA) เพื่อดำเนินการศึกษาในระดับโลก โดยทำการรวบรวมผู้มีส่วนได้ส่วนเสียจากภาคส่วนสุขภาพ เพื่อพัฒนาแนวทางสำหรับ Green HTA และสร้างมาตรฐานการปฏิบัติที่ยั่งยืนทางสิ่งแวดล้อมเข้ากับระบบการดูแลสุขภาพนำไปสู่ความยั่งยืนอย่างแท้จริง
05 – บทสรุป
แม้ประเทศไทยได้ดำเนินการลดผลกระทบจากการเปลี่ยนแปลงสภาพภูมิอากาศในภาคส่วนระบบสุขภาพผ่านหลากหลายแนวทางมาแล้ว แต่ภารกิจนี้ยังคงห่างไกลจากความสำเร็จ ดังนั้น การจัดตั้งฐานข้อมูลเพื่อรวบรวมข้อมูลการปล่อยก๊าซเรือนกระจกในภาพรวมของภาคการสาธารณสุข การเสริมสร้างความรู้และทักษะให้กับเจ้าหน้าที่ในสถานพยาบาล นักวิจัย และผู้กำหนดนโยบาย รวมไปถึงการพิจารณาผลกระทบต่อสิ่งแวดล้อมของเทคโนโลยีด้านสุขภาพในการตัดสินใจเชิงนโยบาย จะเป็นแนวทางสำคัญอย่างยิ่งที่จะพาภาคสาธารณสุขของประเทศไทยไปสู่ความยั่งยืนทางสิ่งแวดล้อมในอนาคต
แพรวพรรณ ศิริเลิศ – บรรณาธิการ
อติรุจ ดือเระ – พิสูจน์อักษร
วิจย์ณี เสนแดง – ภาพประกอบ
● อ่านข่าวที่เกี่ยวข้อง
– ความพยายามลดโลกร้อนของไทยเป็นอย่างไร ส่องแนวทางการลดก๊าซเรือนกระจก ตามหมุดหมายของ ‘ความตกลงปารีส’
– การปล่อยก๊าซเรือนกระจกจากการทำฟาร์มทั่วโลก คุกคามความพยายามลดโลกร้อนตามความตกลงปารีส
– โลกกำลังเดินหน้าด้วย ‘One Health’ เชื่อมความหลากหลายทางชีวภาพ สภาพภูมิอากาศ และ Nature-based Solutions
– ไทยรั้งอันดับ 5 ของโลก ประเทศที่มีความมั่นคงทางสุขภาพ จากดัชนี Global Health Security Index (GHS) ปี 2021
– SDG Insights | Health Promotion – แนวคิดที่เข้ามาเปลี่ยนวิธีทำงานในวงการสาธารณสุขไทย
ประเด็นดังกล่าวเกี่ยวข้องกับ
#SDG3 สุขภาพและความเป็นอยู่ที่ดี
– (3.9) ลดจำนวนการตายและการเจ็บป่วยจากสารเคมีอันตรายและจากมลพิษและการปนเปื้อนทางอากาศ น้ำ และดิน ให้ลดลงอย่างมาก ภายในปี 2573
– (3.c) เพิ่มการใช้เงินสนับสนุนด้านสุขภาพ และการสรรหา การพัฒนา การฝึกฝน และการเก็บรักษากำลังคนด้านสุขภาพในประเทศกำลังพัฒนา โดยเฉพาะอย่างยิ่งในประเทศพัฒนาน้อยที่สุดและรัฐกำลังพัฒนาที่เป็นเกาะขนาดเล็ก
– (3.d) เสริมขีดความสามารถของทุกประเทศ โดยเฉพาะอย่างยิ่งประเทศกำลังพัฒนา ในด้านการแจ้งเตือนล่วงหน้า การลดความเสี่ยง และการบริหารจัดการความเสี่ยงด้านสุขภาพทั้งในระดับประเทศและระดับโลก
#SDG7 พลังงานสะอาดที่เข้าถึงได้
– (7.2) เพิ่มสัดส่วนของพลังงานทดแทนในการผสมผสานการใช้พลังงานของโลก ภายในปี 2573
– (7.a) ยกระดับความร่วมมือระหว่างประเทศในการอำนวยความสะดวกในการเข้าถึงการวิจัย และเทคโนโลยีพลังงานที่สะอาด โดยรวมถึงพลังงานทดแทน ประสิทธิภาพการใช้พลังงาน และเทคโนโลยีเชื้อเพลิงฟอสซิลชั้นสูงและสะอาด และสนับสนุนการลงทุนในโครงสร้างพื้นฐานด้านพลังงานและเทคโนโลยีพลังงานที่สะอาด ภายในปี 2573
#SDG9 โครงสร้างพื้นฐาน นวัตกรรม และอุตสาหกรรม
– (9.4) ยกระดับโครงสร้างพื้นฐาน และปรับปรุงอุตสาหกรรม เพื่อให้เกิดความยั่งยืนโดยเพิ่มประสิทธิภาพการใช้ทรัพยากรและการใช้เทคโนโลยีและกระบวนการทางอุตสาหกรรมที่สะอาดและเป็นมิตรต่อสิ่งแวดล้อมมากขึ้น โดยทุกประเทศดำเนินการตามขีดความสามารถของแต่ละประเทศ ภายในปี 2573
#SDG13 การรับมือกับการเปลี่ยนเเปลงสภาพภูมิอากาศ
– (13.2) บูรณาการมาตรการด้านการเปลี่ยนแปลงสภาพภูมิอากาศในนโยบาย ยุทธศาสตร์และการวางแผนระดับชาติ
– (13.3) พัฒนาการศึกษา การสร้างความตระหนักรู้และขีดความสามารถของมนุษย์และของสถาบันในเรื่องการลดผลกระทบและการปรับตัวต่อการเปลี่ยนแปลงสภาพภูมิอากาศ และการเตือนภัยล่วงหน้า
เอกสารอ้างอิง
1. Zhong, W. and J. Haigh, The greenhouse effect and carbon dioxide. Weather, 2013. 68: p. 100-105.
2. Weart, S., The Discovery of Global Warming. Bibliovault OAI Repository, the University of Chicago Press, 2008. 9.
3. Mitchell, J.F.B., The “Greenhouse” effect and climate change. Reviews of Geophysics, 1989. 27(1): p. 115-139.
4. Montzka, S.A. THE NOAA ANNUAL GREENHOUSE GAS INDEX (AGGI). 2023 [cited 2024 August 1]; Available from: https://gml.noaa.gov/aggi/aggi.html.
5. Romanello, M., et al., The 2023 report of the Lancet Countdown on health and climate change: the imperative for a health-centered response in a world facing irreversible harms. Lancet, 2023. 402(10419): p. 2346-2394.
6. Rennert, K., et al., Comprehensive evidence implies a higher social cost of CO2. Nature, 2022. 610(7933): p. 687-692.
7. Nations, U., The Sustainable Development Goals Report 2023. 2023, United Nations: New York.
8. Rodríguez-Jiménez, L., et al., The carbon footprint of healthcare settings: A systematic review. Journal of Advanced Nursing, 2023. 79(8): p. 2830-2844.
9. Karliner, J.S., S. , Health Care’s Climate Footprint, in Climate-smart health care. 2019, Health Care Without Harm.
10. Organization, W.H. Alliance for Transformative Action on Climate and Health (ATACH): COP26 Health Programme. 2024 [cited 2024 1 August]; Available from: https://www.who.int/initiatives/alliance-for-transformative-action-on-climate-and-health/cop26-health-programme.
11. Organization, W.H., Seventy-seventh World Health Assembly (WHA77). 2024, World Health Organization: Geneva, Switzerland.
12. Organization, W.H. Health and climate change at WHA77. 2024 [cited 2024 1 August]; Available from: https://www.who.int/about/governance/world-health-assembly/seventy-seventh.
13. Ministry of Public Health, T., Health National Adaptation Plan (HNAP), Phase 1 (2021 – 2030). n.d: Thailand.
14. Tracker, C.A. Thailand: Net Zero Targets. 2024 [cited 2024 1 August]; Available from: https://climateactiontracker.org/countries/thailand/net-zero-targets/.
15. Protocol, G.G., FAQ: Greenhouse Gas Protocol. n.d, World Resources Institute and World Business Council for Sustainable Development.
16. (HITAP), H.I.a.T.A.P., Post-COVID Environmental Health, T. Ministry of Public Health, Editor. 2023, Health Intervention and Technology Assessment Program (HITAP): Bangkok, Thailand.
17. Purohit, A., J. Smith, and A. Hibble, Does telemedicine reduce the carbon footprint of healthcare? A systematic review. Future Healthcare Journal, 2021. 8(1): p. e85-e91.
18. WHO Global Observatory for eHealth. (2010). Telemedicine: opportunities and developments in Member States: report on the second global survey on eHealth. World Health Organization. https://iris.who.int/handle/10665/44497
19. Zayar, N.N., et al., Telemedicine Utilization Patterns and Implications Amidst COVID-19 Outbreaks in Thailand Under Public Universal Coverage Scheme. Inquiry, 2024. 61: p. 469580241246466.
20. Salsabilla, A., et al., Cost-Effectiveness of Telemedicine in Asia: A Scoping Review. Journal of Multidisciplinary Healthcare, 2021. 14(null): p. 3587-3596.
21. Firth, I., et al., Moving towards a more environmentally sustainable pharmaceutical industry: recommendations for industry and the transition to green HTA. Expert Review of Pharmacoeconomics & Outcomes Research, 2023. 23(6): p. 591-595.
22. Sabour, M.R., H. Zarrabi, and M. Hajbabaie, A systematic analysis of research trends on the utilization of life cycle assessment in pharmaceutical applications. International Journal of Environmental Science and Technology, 2023. 20(10): p. 10921-10942.
23. Chen, Z., et al., Application of Life Cycle Assessment in the pharmaceutical industry: A critical review. Journal of Cleaner Production, 2024. 459: p. 142550.
24. NHS, Delivering a ‘Net Zero’ National Health Service. 2020, NHS England: London, UK.
25. HealthcareLCA. A Database of Healthcare’s Environmental Impacts. [cited 2024 1 August]; Available from: https://healthcarelca.com/
26. Emara, Y., et al., Life Cycle Management in the Pharmaceutical Industry Using an Applicable and Robust LCA-Based Environmental Sustainability Assessment Approach, in Designing Sustainable Technologies, Products and Policies: From Science to Innovation, E. Benetto, K. Gericke, and M. Guiton, Editors. 2018, Springer International Publishing: Cham. p. 79-88.
27. Teerawattananon, Y., et al., Historical development of health technology assessment in Thailand. Int J Technol Assess Health Care, 2009. 25 Suppl 1: p. 241-52.
28. NHSO, Development of Health Benefits Package. National Health Security Office (NHSO), National Health Security Office (NHSO): Bangkok, Thailand.
29. Toolan, M., et al., Environmental impact assessment in health technology assessment: principles, approaches, and challenges. Int J Technol Assess Health Care, 2023. 39(1): p. e13.
30. Polisena, J., et al., ENVIRONMENTAL IMPACT ASSESSMENT OF A HEALTH TECHNOLOGY: A SCOPING REVIEW. International Journal of Technology Assessment in Health Care, 2018. 34(3): p. 317-326.
31. Guirado-Fuentes, C., et al. Main Challenges of Incorporating Environmental Impacts in the Economic Evaluation of Health Technology Assessment: A Scoping Review. International Journal of Environmental Research and Public Health, 2023. 20, DOI: 10.3390/ijerph20064949.
32. Pinho-Gomes, A.C., et al., Incorporating environmental and sustainability considerations into health technology assessment and clinical and public health guidelines: a scoping review. Int J Technol Assess Health Care, 2022. 38(1): p. e84.
33. de Preux, L. and D. Rizmie, Beyond financial efficiency to support environmental sustainability in economic evaluations. Future Healthc J, 2018. 5(2): p. 103-107.
34. Marsh, K., et al., Expanding Health Technology Assessments to Include Effects on the Environment. Value Health, 2016. 19(2): p. 249-54.
35. McAlister, S., R.L. Morton, and A. Barratt, Incorporating carbon into health care: adding carbon emissions to health technology assessments. Lancet Planet Health, 2022. 6(12): p. e993-e999.
36. Greenwood Dufour, B., et al., How We Might Further Integrate Considerations of Environmental Impact When Assessing the Value of Health Technologies. Int J Environ Res Public Health, 2022. 19(19).
37. Hensher, M., Health technology assessment and healthcare environmental sustainability: Prioritizing effort and maximizing impact. Int J Technol Assess Health Care, 2024. 40(1): p. e25.
Last Updated on กุมภาพันธ์ 12, 2025












![Wijanee Sendang [Graphic designer]](https://www.sdgmove.com/wp-content/uploads/2023/03/sdgmove-members-profile-3-1.png)